Причини розвитку хронічного цервіціта
Одна з найбільш часто зустрічається причиною виникнення хвороби – неадекватне лікування гострої форми Цервіціта. Так буває в результаті неправильно підібраного лікування, при недотриманні жінкою лікарських приписів.
Але і безладне статеве життя з часто змінними статевими партнерами, присутність в організмі венеричних або інших інфекцій (людський герпес, грибкові колонії, гонококи, хламідії тощо) можуть стати пусковим механізмом зародження запального процесу в шийці матки.
Хронічний цервіцит. АПУ.
Хронічний цервіцит. Лікування, ознаки
Хронічний цервіцит.Фонофорез(НЧУЗ)
Хронічний Цервіцит провокує довгий носіння внутрішньоматкової спіралі, безсистемний прийом гормональних контрацептивів (протизаплідних засобів), деякі сексуальні звички і особливості статевої близькості.
Основною причиною цервіціта є захворювання, які передаються статевим шляхом. При розвитку певної хвороби, що передається статевим шляхом, поступово відбувається розрідження густого слизу, внаслідок чого починається запалення слизової оболонки.
Після цього інфекція починає поширюватися на основу шийки матки. В силу таких змін мікроби поступово потрапляють в матку, придатки, пізніше поширюються в сечовий міхур, нирки та інші органи. У підсумку в порожнині малого тазу жінки розвиваються патологічні явища, аж до перитоніту.
Якщо основною причиною розвитку цервіціта у жінки вважаються венеричні хвороби, то лікарі також виділяють цілий ряд факторів, які сприяють розвитку цього захворювання. Ризик розвитку цервіціта значно зростає, якщо жінка була інфікована вірусом герпесу або вірусом папіломи людини.
Цервіцит може наздогнати дівчину в період, коли вона тільки починає активне статеве життя. Також цервіцит шийки матки може проявитися як наслідок механічного або хімічного подразнення (мова йде про протизаплідних або гігієнічних засобах).
Фактором, що провокує захворювання, також є ослаблений імунітет внаслідок інших соматичних захворювань. Крім того, цервіцит може розвиватися внаслідок травм, завданих у процесі аборту або пологів (в даному випадку важливо якісно вшивати всі розриви піхви і шийки матки, отримані в родовому процесі), при опущенні статевих органів у жінок. Також захворювання часто вражає жінок, що вступили в клімактеричний період.
Всі описані вище причини сприяють активному розмноженню мікроорганізмів, віднесених до групи умовно-патогенних (стафілококи, стрептококи, ентерококи, кишкова паличка). При нормальному стані здоров’я жінки такі мікроорганізми присутні в мікрофлорі піхви.
Тканини, що утворюють матку та її придатки, вкрай чутливі до несприятливого впливу. Саме тому гінекологічні захворювання у жінок характеризуються високою поширеністю.
Цервіцит виникає переважно внаслідок потрапляння та розмноження патогенних мікроорганізмів в шийці матки. В якості збудників виступають стафілококові та стрептококові бактерії, кишкові палички. Рідше хвороба діагностується на тлі венеричних проблем – трихомоніазу або гонореї.
У здорових жінок слиз з цервікального каналу виступає в якості захисного фактора, який перешкоджає росту патогенної мікрофлори. Інфікування запобігає нормальний біоценоз піхви, вироблення молочної кислоти паличками Дедерлейна. Якщо їх вміст знижується, виникають умови для розмноження умовно-патогенної флори або проникнення патогенів. До симптомів цервіціта наводять такі типи інфекції:
- Умовно-патогенні мікроорганізми. Є основною причиною захворювання. Частіше визначається грамнегативна флора (клебсієли, кишкова паличка, ентерококи), неклостридіальні анаероби (протей, бактероїди). Можуть виявлятися стафілококи, стрептококи.
- Віруси. У жінок з симптомами хронічного цервіціта в 80% випадків діагностується ВПЛ. Для вірусної інфекції характерна субклінічна або латентна форма, іноді збудника виявляють тільки при поглибленому обстеженні. В якості патогенного агента також може виступати цитомегаловірус, вірус герпесу, рідше аденовірус.
- Хламідії. Є збудником гострого цервіціта. Виявляються у 45% пацієнток. У чистому вигляді хламідійна інфекція нехарактерна для симптомів хронічного запалення, частіше зустрічається її асоціація з облігатно флорою.
- Трихомонади. Визначаються у 5-25% жінок, що звернулися до гінеколога з симптомами запалення. Цервіцит нерідко протікає з мінімально вираженими ознаками інфекції. Пік захворюваності припадає на вік 40 років.
- Гонококи. Викликають гострий вагініт та цервіцит, які можуть поєднуватися з симптомами уретриту. При хронічній інфекції виявляються у 2% хворих. Часто поширюються на вищерозміщені відділи статевої системи, що обумовлює поєднання симптомів цервіціта з проявами хронічного ендометриту, аднекситу.
- Кандиди. Грибкова інфекція розвивається при зниженні імунних факторів, порушення біоценозу піхви. Кандидозний цервіцит доповнюється симптомами кольпіту. Загострення можуть провокувати хронічні хвороби, антибактеріальна терапія, гормональні зміни.
Причиною захворювання можуть бути збудники сифілісу, туберкульозу. Іноді спостерігається поєднання декількох інфекцій. Фактором ризику розвитку цервіціта виступають аборти і будь-які травматичні маніпуляції, які пошкоджують шийку матки. Ймовірність виникнення патології підвищується при ектопії або эктропионе шийки. Розповсюдженню статевих інфекцій сприяє низька сексуальна культура, часта зміна статевих партнерів, відмова від бар’єрної контрацепції.
Дане захворювання виникає як наслідок гострого запального процесу різної природи, який може пройти непоміченим, якщо жінка не зверне увагу на нехарактерні виділення.
Основні причини хронічного цервіціта поділяються на дві великі групи:
- Інфекційне ураження. Запальний процес у різних відділах шийки матки найчастіше є наслідком попадання в неї різних представників патогенної або активізацією умовно-патогенної мікрофлори піхви під впливом негативних обставин, наприклад, стафілококи і інші коки, кишкова паличка, дріжджові грибки.
Хронічний цервіцит визначається у 25% жінок, що звертаються до лікаря з приводу венеричних захворювань. Серед збудників хвороби переважають трихомонади, гонококи, хламідії та інші агенти, що передаються статевим шляхом.
- До неінфекційних причин хронічного цервіціта відносяться травми шийки матки різного походження, використання внутрішньоматкових контрацептивів, які можуть викликати алергічні реакції, неправильне застосування тампонів під час менструацій, прийом деяких сильнодіючих медичних препаратів і т. д.
У жінок більш старшого віку захворювання може бути викликано зміною гормонального фону внаслідок зниження рівня естрогенів.
У клінічній медицині визначені фактори ризику захворювання хронічним цервицитом, серед яких виділяються:
- наявні в анамнезі неодноразові штучні переривання вагітності, пологи протікають з ускладненнями, у процесі яких сталися розриви тканин шийки матки, діагностичні процедури з проникненням інструментів в порожнину матки;
- гінекологічні захворювання, наприклад, запальні процеси в органах сечостатевої системи або опущення піхви/матки, внаслідок чого відбувається порушення живлення тканин;
- безладні сексуальні контакти без використання презерватива, в таких випадках запалення шийки матки може поєднуватися з іншими захворюваннями, наприклад, вагинитом, вульвітов та іншими;
- імунодефіцит, що є наслідком перенесених захворювань або прийому імунодепресантів при лікуванні деяких системних захворювань;
- порушення гормонального фону при прийомі оральних протизаплідних засобів або при лікуванні різних патологій, пов’язаних з порушенням процесу синтезу естрогенів;
- наявні у жінки екстрагенітальні захворювання, наприклад, цукровий діабет або проблеми з щитовидною залозою.
Як вже було сказано, запальний процес розвивається внаслідок ураження слизової оболонки цервікального каналу інфекційними агентами. В залежності від типу збудника виділяють два різновиди патології та її причин:
- Неспецифічний цервіцит – патоген потрапляє в шийку матки зі струмом лімфи і крові з піхви або контактним шляхом з прямої кишки. Тобто такий тип запалення виникає при активізації і розмноження умовно-патогенної мікрофлори, що в нормі завжди присутній в організмі в певних кількостях. До цієї категорії відносяться кандидозний цервіцит, стафило – і стрептококовий, а також спровокований кишковою паличкою.
- Специфічний є наслідком інфікування ззовні вірусами, найпростішими, бактеріальною флорою. В цьому випадку зараження відбувається при статевому акті. Відповідно до різновидом інфекційного агента виділяють уреаплазменный цервіцит, трихомонадний, герпетичний та інші.
Сприяють виникненню запалення такі чинники, як ослаблення імунітету, порушення гормонального балансу, хімічні опіки і механічні травми цервікального каналу в процесі пологів, переривання вагітності, діагностичних вискоблювання, використання внутрішньоматкових контрацептивів.
Як лікувати хронічний Цервіцит медикаментами загальної дії
Цервіцит частіше виявляється у жінок 19-45 років, які ведуть активне статеве життя. Запалення рідко перебігає ізольовано. Шийка матки утворює єдину систему з піхвою і вульвой, тому цервіцит поєднується з вульвітов і вагинитом.
Патологія виявляється у 70% жінок репродуктивного віку, точна поширеність не встановлено із-за можливого безсимптомного перебігу захворювання. Хронічний цервіцит, що поєднується з інфікуванням вірусом папіломи людини (ВПЛ), збільшує ризик розвитку неопластичних процесів шийки матки.
Цервіцит
При лікуванні хронічного Цервіціта медикаментами загальної дії керуються першопричиною захворювання. Якщо паралельно з Цервицитом протікає грибкове захворювання (молочниця), то призначають протигрибкові препарати.
Хронічний Цервіцит вірусної етіології піддається лікуванню найбільш важко, адже віруси практично не вступають в контакт з більшістю медикаментів. Після призначення додаткових аналізів, які не можна ігнорувати, вибирають противірусні препарати.
Симптоми цервіціта шийки матки
Гостра форма запального процесу може протікати по-різному, в тому числі і безсимптомно. До загальної симптоматиці відносяться, перш за все, рясні виділення. Вони можуть бути гнійними або слизовими. Іноді пацієнтка скаржиться на біль тупого характеру в нижній частині живота.
В залежності від типу інфекційного агента, що викликав гостре запалення, можуть спостерігатися характерні симптоми:
- Гонококовий (найбільш поширений) протікає гостро, всі типові ознаки цього цервіціта у жінок явно виражені.
- Трихомонадний супроводжується множинними крововиливами на слизовій – так званий «суничний цервикс».
- Герпетичний цервіцит визначається за вираженої гіперемії і пухкості шийки матки. Спостерігається також симптом «суцільний ерозії» – численні виразки.
- Якщо причиною патологічного процесу є актиноміцети, виявляються характерні освіти – симптом «зернистого жовтої плями».
- Хламідійний цервіцит має найменш явні ознаки, нерідко ігнорується з цієї причини і стає хронічним.
- Вірусний цервіцит, спричинений ВПЛ, часто супроводжується утворенням кондилом.
Нерідко запалення цервікального каналу розвивається паралельно з ерозією, і тоді специфічні симптоми цервіціта шийки матки виникають поряд з контактними кровотечами з піхви. Якщо інфекція поширюється на сечовивідні шляхи, з’являються болі при сечовипусканні, відчуття печіння. Ураження стінок піхви призводить до кольпіту.
Перехід захворювання в хронічну стадію при відсутності належного лікування відбувається через 2-3 тижні. Її також називають помірний цервіцит, оскільки створюється ілюзія одужання. Справа в тому, що запальний процес поширюється вглиб тканин шийки матки, а поверхневий шар відновлюється.
Виділення при хронічному цервіциті стають менш інтенсивними, більш в’язкими і мають білий або жовтуватий колір. Лабораторні аналізи крові ознак запального процесу часто не виявляють. При огляді виявляються:
- ущільнення шийки і її збільшення за рахунок набряку;
- слизова навколо зіву цервікального каналу ерозивна;
- велика виразка, що виникає у разі заміщення плоского епітелію циліндричним.
Оскільки регенерація епітеліальної тканини здійснюється некоректно, протоки залоз, що виробляють цервикальную слиз, перекриваються. У них формуються наботовы кісти і розвивається кістозний цервіцит. Хронічний цервіцит шийки матки в період менопаузи супроводжується атрофією слизових.
Симптоматика частіше відсутня, прояви залежать від характеру перебігу та типу збудника. При гострому цервіциті з’являються слизові, або гноевідние виділення. Симптоми більше виражені при поєднанні цервіціта з кульпітом. Виділення супроводжуються свербінням і палінням, дискомфортом при сечовипусканні. Іноді турбує хворобливість при статевому акті. Рідко зустрічаються тягнучі або ниючі болі внизу живота, в попереково-крижовому відділі.
Ознаки хронічного цервіціта аналогічні, але менш виражені. Загострення процесу провокує менструація, переохолодження, зміна статевого партнера. Іноді хворобливі відчуття над лоном зберігаються поза загострення, посилюються при інтимних відносинах. Характерний симптом хронічного запалення – контактна кровоточивість. Мажучі виділення відзначаються після сексу, огляду лікаря, забору мазка.
Збудники неспецифічного цервіціта дають приблизно однакові симптоми, при специфічних інфекціях клінічна картина може відрізнятися. Хламідійний процес найчастіше протікає безсимптомно, швидко переходить в хронічну форму. Для гонорейного цервіціта характерні яскраві симптоми: рясні гноевідние виділення, дизуричні розлади. При інфікуванні трихомонадами з’являються зеленуваті виділення і неприємний запах.
Погіршення загального стану при цервіциті не виявляється. Підвищення температури, біль в животі, ознаки інтоксикації свідчать про поширення інфекції на матку і придатки. Якщо цервіцит виявляється одночасно з вагинитом, ендометритом, сальпингитом, кількість виділень збільшується, больовий синдром посилюються. Симптоми цервіціта частіше неспецифічні, не дозволяють запідозрити саме запалення шийки.
Прояви гострої форми захворювання виражені значно. Пацієнтку турбують рясні гнійні або слизові білі, вагінальний свербіж і печіння, які посилюються при сечовипусканні. Також можуть турбувати болі при цервіциті.
Якщо запальний процес шийки матки виник на тлі циститу, турбує часте і хворобливе сечовипускання. При аднекситі і запальний процес у шийці матки має місце підвищення температури від субфебрильних (вище 37) до фебрильних чисел (38 і вище).
Хронічний цервіцит в більшості випадків протікає без яскраво виражених проявів запального процесу. Навіть при гострій формі захворювання виділення можуть бути незначними, якщо це не гнійна різновид патології, і жінка самостійно не може визначити місце утворення слизу.
До основних симптомів хронічного цервіціта можна віднести наступні:
- Мутні виділення з піхви слабкої інтенсивності, що посилюються відразу після закінчення менструацій, в яких можуть бути незначні включення гною.
- Гіперемія слизової і почервоніння в області цервікального каналу.
- Перехід патологічного процесу на сполучні тканини.
- Жінка може відчувати дискомфорт в області піхви і зовнішніх статевих органів, скаржитися на свербіж і печіння.
- Ущільнення шийки матки.
- При поєднанні хронічного цервіціта і циститу зазвичай з’являються скарги на часте і хворобливе сечовипускання.
Думка експерта
Дарина Широчина (акушер-гінеколог)
Симптоматика хронічного цервіціта зазвичай змазана, єдиною проблемою можуть бути слабкі виділення, і захворювання вдається діагностувати тільки при зверненні жінки до лікаря з приводу інших супутніх проблем.
Причини розвитку хронічного цервіціта
Захворювання, яке не було адекватно і вчасно проліковано в гостру стадію, хронизируется. Ознаки хронічного цервіціта виражені слабше або практично відсутні. Виділення набувають мутно-слизовий характер, плоский епітелій вагінальної частини шийки заміщається циліндричним з цервікального каналу, формується псевдоерозія шийки.
Запальні явища (почервоніння та набряклість) виражені слабо. При поширенні запалення на навколишні тканини і вглиб, шийка ущільнюється, можливо знову заміна циліндричного епітелію плоским при ектопії, що супроводжується формуванням наботовых кіст і інфільтратів.
Призначення комплексу терапії залежить від причини, що спричинила запалення і зміна стану тканин:
- Якщо хронічний цервіцит обумовлений інфекційним ураженням тканин, обов’язковим компонентом схеми лікування є антибіотики, вибір яких залежить від виду збудника і його резистентності до конкретного препарату.
Найчастіше застосовуються такі препарати, як Доксициклін і Таривід.
- Якщо в ході обстеження виявлено порушення гормонального балансу, рекомендується гормонозаместітельная терапія за допомогою препаратів, що містять естрогени.
- Якщо захворювання спричинене наявністю інших патологій, то лікування повинно проводитися в комплексі з терапією основного захворювання.
- Необхідно обстежити і статевого партнера, оскільки при незахищеному сексі хворіють і чоловік, і жінка.
- У сучасній медичній практиці для лікування хронічного цервіціта широко застосовуються такі методи, як радіохвильова терапія, цинковий електрофорез, діатермокоагуляція, лазерна терапія, кріотерапія та інші апаратні методики.
Лікування хронічного цервіціта – це тривалий процес, який потребує чіткого дотримання всіх лікарських рекомендацій.

Терміном «цервіцит» позначається інфекційно-запальний процес, локалізований в шийковому (цервікальному) каналі. Цей відділ матки виконує бар’єрну функцію, захищаючи внутрішні статеві органи від проникнення інфекцій.
Захист забезпечується сукупністю таких факторів, як вузькість каналу, наявність слизової пробки, вироблення спеціального секрету. Якщо з якихось причин захисна функція порушується, патогени проникають в цервікальний канал і викликають запальний процес.
У медичних колах хр цервіцит має складну класифікацію, але ми наведемо коротку інформацію про найбільш часто зустрічаються її видах. До них відносять:
- хронічний папілярний Цервіцит. Проявляється він множинними розростаннями папілом – маленьких утворень, що мають доброякісну природу;
- цервікальна ектопія шийки матки з хронічним Цервицитом – грізне захворювання, що вимагає серйозного лікування;
- хронічний неактивний Цервіцит виглядає як рубцеві зміни, потовщення шийки матки з псевдоэрозиями і утворенням кіст всередині шийки матки
- хронічний активний Цервіцит проявляється почервонінням слизової шийки матки навколо цервікального каналу (ерозії), виділеннями набряком шийки матки
- хронічний неспецифічний Цервіцит викликають неспецифічні інфекції – гонококи, кишкова паличка і т. д. А специфічний цервіцит викликають специфічними інфекціями – гонорея, сифіліс.
Як і чим візуально відрізняються форми запалення шийки матки, покажуть фото, розміщені на нашому сайті.
При гінекологічному огляді гінеколог виявить місцевий набряк зграї матки, її гіперемію, можливо наявність виразок слизової різних розмірів. При хр. Цервіциті змінюються самовідчуття жінки після статевого акту – з’являється дискомфорт, слабкі больові імпульси в піхву, можливо виділення невеликої кількості крові.
Піхвові виділення змінюють свій колір. Вони стають каламутними, непрозорими. Іноді можна помітити домішки гною, прожилки крові. Природна слиз із статевих шляхів змінює свою консистенцію – жінки скаржаться на мажучі, серозні виділення.
У важких випадках, коли інфекція поширюється висхідним шляхом, з’являються скарги на тупі болі в області попереку і тазу. Це говорить про те, що в статевій системі організму почала страждати не тільки матка, але і яєчники, а то і яйцепроводи (маткові труби).
Вагітність – найважливішим період не лише для майбутньої матусі, але і для її ще не народженого малюка. Цервіцит хронічної форми здатний ускладнити весь процес вагітності. Різко зростає ризик розвитку недостатності плацентарного кровообігу, внаслідок недорозвинення плаценти.
Але й не менше від недуги страждає і майбутня матуся. Виносити вагітність стає набагато складніше – часто виникають загрози викидня, які при несвоєчасному зверненні за медичною допомогою, закінчуються викиднями або передчасними пологами.
Важливо! Чи можна завагітніти при хронічному цервіциті? Відповідь на це питання залежить від багатьох чинників – віку, спадковості, супутніх соматичних хвороб. Якщо у вас до настання зачаття спостерігаються ознаки Цервіціта, то оберігання від вагітності має стати буденною процедурою, до моменту повного лікування від даної патології.
Важливо пам’ятати, що при хр Цервіциті лікування сучасними медикаментозними препаратами – це найбільш надійний і досить швидкий спосіб позбавлення від такого неприємного запалення шийки матки.
В лікувальному закладі недугу лікують шляхом введення в цервікальний канал лікарських засобів. Для даної процедури максимально точно підходить металевий зонд Плейфера. Для початку ретельно очищують зовнішній зів від залишків слизу. Потім:
- вводять зонд, попередньо обмотаний ватою, змоченою у розчин соди. Це допомагає евакуювати пробку і іншого вмісту з порожнини каналу.
- Вводячи другий зонд Плейфера, але вже змочений в звичайну перекис водню.
- Через третій зонд шийку матки обробляють 1 % розчином брильянтової зелені, 2-5 -10% розчином азотнокислого срібла або 1-2% розчином генціанвіолета.
Подібну медичну маніпуляцію не можна проводити частіше чим 1 раз в 5-6 днів.
Паралельно з цією процедурою може знадобитися застосування вагінальних або ректальних свічок, мають протизапальну, противірусну, протигрибкову ефектом. Слід пам’ятати, що препарати цієї групи мають жирову основу, тому їх слід зберігати на нижній полиці холодильника.
При відсутності позитивних результатів від консервативного лікування показано діатермокоагуляція, діатермічна або хірургічна конізація шийки матки або її ампутація.
Патогенез
Экзоцервикс виконує захисну функцію. В його клітинах містяться брили кератину, які забезпечують механічну міцність, а глікоген є поживним субстратом для мікрофлори піхви. Циліндричний епітелій ендоцервіксу виконує секреторну функцію, у ньому виділяється слиз, склад якої змінюється в кожну фазу циклу. Особливість секрету – вміст імуноглобулінів.
При зниженні захисних функцій, травми шийки патогенні мікроорганізми проникають в епітелій екзо – або ендоцервіксу. Після стадії альтерації запускається десквамація поверхневого епітелію, оголюється базальна мембрана, пошкоджуються залози. Склад секрету змінюється, в результаті порушуються міжклітинні контакти, відбувається активація імунних клітин: макрофагів, лімфоцитів, гістіоцитів. Запальна реакція веде до порушення ядерно-цитоплазматичного співвідношення у клітинах.
При переході гострого цервіціта в хронічний інфекція проникає в глибокі шари тканин, у клітинах спостерігаються деструктивні зміни. Активується клітинна регенерація, одночасно сповільнюється апоптоз, що призводить до появи молодих недиференційованих клітин. При поєднанні хронічного цервіціта з папіломавірусом виникають диспластичні зміни, які здатні перейти в рак.
Класифікація
Цервициту присвоєно код МКБ-10 N72, що об’єднує всі різновиди захворювання. Для позначення інфекційного агента використовується додаткова кодування B95-B98. Запальний процес може зачіпати різні відділи шийкового каналу.
Як і будь-яке захворювання запального характеру, за течією цервіцит поділяється на гострий і хронічний. У першому випадку процес найчастіше супроводжується хворобливістю при статевому акті, що тягнуть відчуття в низу живота, рясними виділеннями з піхви (слизовими або гнійними).
При переході в хронічну форму нерідко розвивається ерозія шийки або ектропіон (виворіт назовні слизової каналу). Крім того, інфекція поширюється на інші тазові жіночі органи і сприяє запаленню самої матки, фаллопієвих труб, яєчників.
Діагноз цервіцит зазвичай доповнюється зазначенням ступеня ураження тканин: розрізняють вогнищевого запалення і дифузного характеру. Крім того, в ході діагностики виявляється конкретний збудник, за рахунок чого виділяють ще кілька різновидів патології.
Цервіцит класифікують на основі клініко-морфологічної картини, особливостей перебігу захворювання. Враховується тривалість запального процесу, його поширеність. Особлива увага приділяється вираженості змін в стромальних і епітеліальному компонентах тканин цервикса. Визначити тип цервіціта можна під час кольпоскопії і за допомогою гістологічного дослідження:
- Гострий цервіцит. Характерні виражені симптоми запальної реакції, серозно-гнійні виділення. Слизова шийки набрякла, схильна до кровоточивості. Патологія може бути осередкової, коли на поверхні экзоцервикса з’являються відмежовані округлі вогнища, і дифузної, коли запалення поширюється на значну частину шийки.
- Хронічний цервіцит. Спостерігається гіпертрофія шийки, утворюються потовщені складки слизової оболонки цервікального каналу. Клітини дистрофічно змінені. При ендоцервіциті гіперемія навколо зовнішнього зіва відсутні, слиз виділяється мутна, іноді з домішками гною.
Будова зовнішньої частини цервикса відрізняється від слизової оболонки ендоцервіксу. Зовні епітелій багатошаровий плоский, в цервікальному каналі – циліндричний. Запальна реакція може охоплювати одну з цих областей, тоді цервіцит класифікують наступним чином:
- Ендоцервіцит. Запальна реакція, яка виникла в шийковому каналі.
- Экзоцервицит. Запалився епітелій вагінальної частини шийки матки.
Етіологічна класифікація цервицитов заснована на типах збудників, які викликали запалення. Вона необхідна для вибору методу терапії, правильного підбору медикаментозних засобів та визначення прогнозу. Тип інфекції можна припустити по картині кольпоскопії, підтвердження отримують при культуральном дослідженні або ПЛР. Виділяють наступні типи:
- Неспецифічні цервіцити. Симптоми з’являються при розмноженні облігатної мікрофлори (кишкова паличка, стафілококи, стрептококи), а також при гормональних змінах в організмі.
- Специфічні цервіцити. Прояви патології виникають після зараження інфекціями, що передаються статевим шляхом. Частіше це хламідіоз, трихомоніаз, гонорея, ВПЛ. Рідше специфічний цервіцит розвивається при сифілісі, туберкульозі.
Ускладнення
Небезпека представляє важкий затяжний перебіг цервіціта і відсутність своєчасного лікування. Виражене хронічне запалення провокує виразку цервикса, при загоєнні формується рубцева тканина, яка деформує шийку, призводить до стенозу цервікального каналу. Це стає фактором ризику безпліддя. Стеноз цервикса викликає ускладнення в пологах, шийка втрачає здатність розкриватися, утворюються розриви.
Інфекція з ендоцервіксу часто поширюється на ендометрій і далі висхідним шляхом в придатки, виникає запалення органів малого тазу, яке згодом призводить до порушень менструального циклу, безпліддя. Хронічний цервіцит без лікування веде до розвитку дисплазії. Це передракове захворювання, яке характеризується появою атипових клітин. Особливу небезпеку становить поєднання запалення з виявленням ВПЛ високого онкогенного ризику.
Діагностика
Встановити точний діагноз на підставі клінічних симптомів важко, оскільки виділення і болючі відчуття супроводжують багатьох запальних захворювань жіночих тазових органів. Первинний огляд, який проводить лікар-гінеколог, дозволяє виявити набряк, гіперемію, виразки та крововиливи. Після нього пацієнтці призначається обов’язкова кольпоскопія.
Цей інструментальний метод дослідження дозволяє виявити характерні структурні зміни тканини. Крім того, з метою виявлення конкретної причини запалення проводиться лабораторна діагностика:
- мазок на флору;
- цитологічне дослідження;
- бакпосів;
- ПЛР-діагностика.
Досліджується також кров на RW і наявність ВІЛ.
Обстеження жінок з цервицитом проводить акушер-гінеколог. При підозрі на гонорею до діагностики та лікування підключається дерматовенеролог. Відсутність симптомів гострої стадії часто призводить до запізнілого початку лікування з-за несвоєчасного обстеження. Для підтвердження діагнозу використовується поєднання кількох методів діагностики:
- Гінекологічний огляд. В дзеркалах при гострому типі цервіціта визначається запалена гіперемована шийка. На экзоцервиксе можуть з’являтися петехіальні крововиливи. Дотик тампоном викликає кровоточивість. При ендоцервіциті зовнішній зів випинається у вигляді яскраво-червоного обідка. Можуть бути помітні слизово-гнійні виділення.
- Мазок з піхви. Досліджують склад мікрофлори – при цервіциті знижена кількість лактобацил, присутні коки, можуть виявлятися гонококи, внутрішньоклітинно розташовані трихомонади. Збільшена кількість лейкоцитів, багато слизу.
- РАР-тест. В цитологічному мазку з екзо – і ендоцервіксу можуть з’являтися ознаки дискератоза, які зникають після лікування – це відрізняє цервіцит від неоплазії. Епітеліальні клітини мають ознаки дегенерації цитоплазми, гіпертрофовані ядра. При виявленні симптомів дисплазії необхідно проведення біопсії.
- Кольпоскопія. Після обробки оцтовою кислотою цервіцит проявляється побелением епітелію і дрібної червоної пунктацией. Обробка розчином Люголя в нормі викликає появу коричневих плям, при цервіциті цього не відбувається. Епітелій виглядає рельєфним. Може зберігатися мелкокрапчатое фарбування йодом.
- Біопсія. Для гістологічного дослідження у хворих на хронічний цервицитом при проведенні кольпоскопії береться ділянка епітелію. Симптоми гострого запалення є протипоказанням для проведення біопсії.
- ПЛР-діагностика. Визначається ДНК збудників цервіціта. Метод цінний для діагностики при відсутності виражених клінічних симптомів і мінімальних змінах на цервиксе. За допомогою ПЛР виявляються папіломавіруси, уточнюється їх онкогенний тип.

Кольпоскопія: оцтова проба. Запальна реакція в тканинах шийки матки (цервіцит)
Діагноз встановлює лікар-гінеколог за результатами огляду та додаткових методів дослідження. Він збирає анамнез, вивчає скарги і симптоми. Під час огляду на кріслі лікар бачить вогнища запалення, точкові крововиливи на поверхні экзоцервикса, збільшення його розміру через набряклості, почервоніння і набряк стінок піхви, зовнішніх статевих органів.
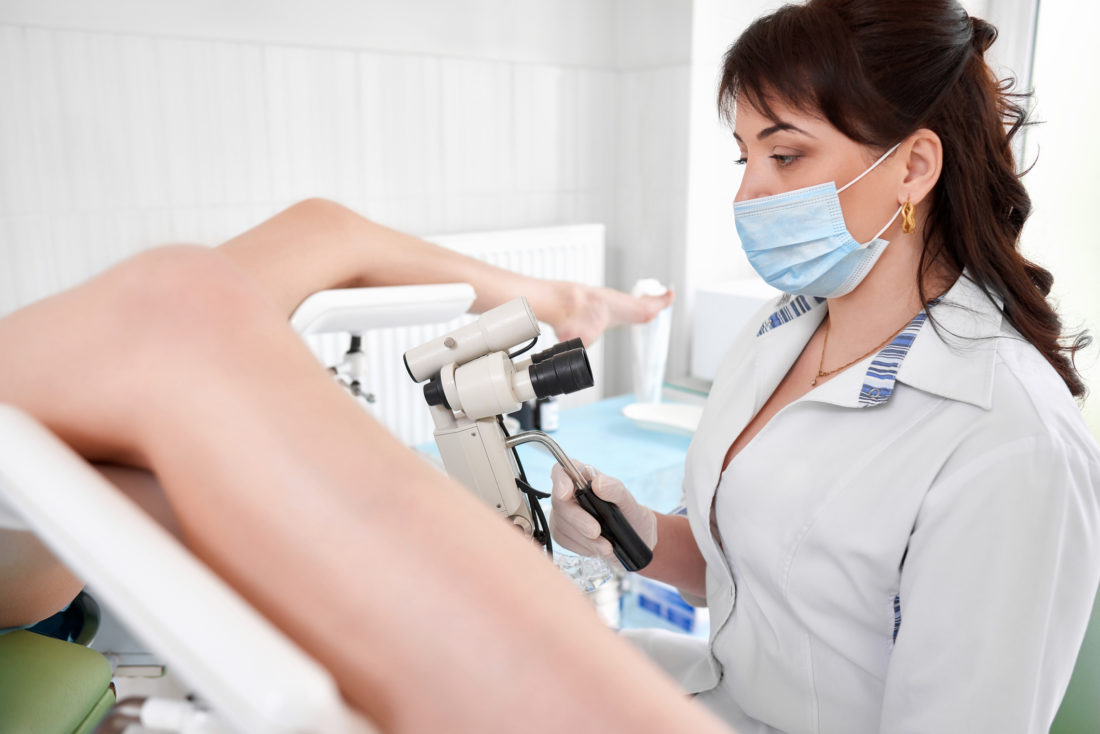
Гінеколог бере мазок з поверхні шийки матки для подальшого вивчення його під мікроскопом – цитології. Отриманий матеріал сіють на поживні середовища виросли колонії збудника дозволяють визначити його вид і чутливість до антибіотиків.
Хронічний цервіцит призводить до появи на шийці матки патологічних вогнищ – їх виявляють при обробці її йодним розчином. У цьому випадку проводять кольпоскопію – вивчення епітелію экзоцервикса під великим збільшенням, щоб виключити злоякісне переродження його клітин.
Для діагностики хронічного ендоцервіціта виконують вишкрібання цервікального каналу з наступним вивченням клітинного складу отриманого матеріалу. Щоб виключити пухлини жіночої репродуктивної системи, їх досліджують за допомогою ультразвуку.
Виявлення даної патології ускладнене в силу різних причин, основною з яких є відсутність неприємних проявів хвороби і відсутність у жінки об’єктивних скарг. У зв’язку з цим діагноз часто ставиться при звертанні пацієнтки до лікаря з зовсім іншими проблемами.
Першим етапом діагностики є збір анамнезу, під час якого лікар повинен з’ясувати, чи були у пацієнтки в недавньому минулому виділення з піхви, і який був їх характер.
При гінекологічному огляді за допомогою дзеркал визначається стан шийки матки, і якщо воно викликає у гінеколога підозра, він проводить кольпоскопію, тобто огляд із застосуванням збільшувальною оптики.
Якщо під час процедури визначається наявність слизу в цервікальному каналі та гіперемія шийки матки, з великою часткою ймовірності можна говорити про хронічному цервіциті.
Більш точна діагностика проводиться за допомогою лабораторних досліджень, серед яких найбільш інформативним є аналіз мазка.
Результати даного аналізу розрізняються в залежності від форми захворювання: при гострому цервіциті головним діагностичним ознакою є підвищена кількість лейкоцитів і надмірна величина ядер клітин циліндричного епітелію, а при хронічному перебігу патології помітні сліди руйнування цих клітин.
Також необхідно проведення аналізу на бакпосів для точного визначення збудника інфекції, від цього буде залежати схема лікування.
Діагностичний комплекс включає також загальний аналіз сечі і крові для підтвердження наявності в організмі запального процесу.
Якщо у лікаря виникає підозра на наявність спайок в маткових трубах, необхідно провести ультразвукове дослідження. Воно також допоможе визначити наявність вогнища запалення в придатках і яєчниках.
Лікування хронічного цервіціта
Мета лікування патології – придушення запального процесу за допомогою етіотропної антибактеріальної, противірусної, протигрибкової терапії. Одночасно можуть використовуватися імуномодулюючі препарати. Лікування проводиться місцевими або системними засобами з подальшим відновленням біоценозу піхви.
Консервативна терапія
При гострому процесі лікування підбирається в залежності від типу збудника. Місцевий вплив допускається при кандидозної інфекції, неспецифічному запаленні. При наявності симптомів хламидийного, трихомонадного або вірусного цервіціта необхідна системна терапія. Для етіотропного лікування застосовуються наступні групи препаратів:
- При кандидозі. Місцево у вигляді свічок або крему може використовуватися клотримазол, вагінальні таблетки ністатин, крем бутоконазол. У деяких випадках лікування проводиться капсулами флуконазол. При прояви кандидозного кольпіту і цервіціта частіше 4-х разів у році після придушення гострого процесу здійснюється протирецидивна терапія.
- При хламидийном цервіциті. Місцеве лікування неефективно, призначається системна антибактеріальна терапія. Препаратом вибору є азітроміцин. Альтернативні засоби належать до групи тетрациклінів, макролідів, хінолонів. Після завершення курсу необхідний контроль излеченности.
- При трихомонадах. Трихомонади відносяться до найпростіших мікроорганізмів, проти них використовується препарат з антипротозойним дією – метронідазол. При стійкості трихомонад, яка виникає у 2-5% жінок, призначається тинідазол.
- При гонококової інфекції. При визначенні симптомів гонорейного цервіціта застосовують антибіотики широкого спектру дії. Рекомендуються цефалоспорини 3 покоління в поєднанні з азитроміцином. Препарат другої лінії – доксициклін. Лікування проводиться обом статевим партнерам.
- При ВПЛ. Єдина схема противірусного лікування не розроблено. Добре зарекомендував себе препарат на основі інозину пранобекса. Його використовують тривалими курсами одночасно з иммунокоррекцией за допомогою свічок з інтерферонами.
- При герпесі. Основним препаратом, переважною активність вірусу простого герпесу, є ацикловір. Його використовують у фазі загострення при наявності клінічних симптомів – везикул з рідким вмістом на экзоцервиксе. Препарат додаткової лінії – фамцикловір.
- При микстинфекции. Найчастіше при загостреннях хронічного цервіціта зустрічається поєднання неспецифічної мікрофлори, грибків. Призначаються комбіновані препарати, що включають антибіотики різних груп і антімікотікі.
Подальше відновлення мікрофлори здійснюється місцевими препаратами, до складу яких входять лактобактерії. Поліпшити результати лікування можна шляхом усунення причин цервіціта, корекцію нейроендокринних зрушень. Допомагає зміна способу життя, дозовані фізичні навантаження, правильне харчування. Ефективно лікування за допомогою методів фізіотерапії: діадинамічних струмів, магнітотерапії, електрофорезу.
Деструктивні методи
Методи деструктивного лікування цервіціта використовуються тільки при поєднанні запалення з іншими фоновими процесами в зоні шийки. При симптомах папіломатозу, поліпах, лейкоплакії, эктропионе, істинної ерозії у родили жінок спочатку застосовують щадні методи. При їх неефективності проводять додаткове обстеження і змінюють підхід. Допускається лікування наступними способами:
- Хімічне припікання. Виконується препаратами, що представляють собою розчини оцтової, азотної, щавлевої кислоти. Медикаменти наносять на тампон і прикладають до вогнища. Цей тип лікування не призводить до формування рубцевих змін, добре переноситься.
- Кріодеструкція. Використовується розчин рідкого азоту або вуглецю. Обов’язкова умова лікування – розмір вогнища повинен відповідати діаметру охолоджуючої насадки, тому при дифузному экзоцервиците методика не показана. Після впливу рідкого азоту відбувається виморожування патологічних клітин. Тканини при загоєнні не рубцюються і не деформуються.
- Лазерна вапоризація. Патологічні ділянки на шийці видаляються прицільно за допомогою лазера, який розігріває змінені клітини і призводить до їх загибелі. Метод лікування не викликає важких ускладнень, рубцевої деформації цервикса, може застосовуватися у родили жінок.
- Радіохвильове лікування. Проводиться апаратом Сургитрон. Процедура проходить безболісно, на місці змінених тканин формується ніжний молодий епітелій. Під час лікування здорові клітини залишаються інтактними, радіохвилі впливають тільки на патологічний епітелій.
- Аргоноплазменная абляція. Проводиться безконтактно за допомогою радіохвиль, посилених дією інертного газу аргону. Процедуру можна призначати жінкам будь-якого віку, в тому числі – планують вагітність. Швидке загоєння, грубі рубці не утворюються.
Хірургічне лікування
Лікування цервіціта хірургічним способом рекомендовано у разі одночасного діагностування дисплазії, поліпів шийки матки або папіломатозу. Показанням до операції є рубцева деформація шийки матки. Необхідна госпіталізація у відділення гінекології. Поліпи шийки матки видаляють, ложе припікають рідким азотом. Можуть застосовуватися й інші методи лікування:
- Петльові електрохірургічна ексцизія. Проводиться після купірування гострого запалення цервикса. За допомогою електропетлі видаляється змінений ділянку тканин, одночасно запаюються судини, що знижує ризик кровотечі. Отримані тканини досліджуються гістологічно.
- Ножова конізація шийки. Виконується за допомогою скальпеля. Видаляється конусовидний ділянку тканин, вершиною спрямований в цервікальний канал. Операція може ускладнитися кровотечею, в даний час використовується рідко. Після маніпуляції отримані тканини відправляють на гістологічний аналіз.
В першу чергу необхідно виявлення і усунення чинників, які могли послужити причиною цервіціта. Варто зазначити, що у разі виявлення інфекцій, що передаються статевим шляхом, статевий партнер жінки також повинен пройти лікування.
Тактика лікування цервіціта залежить від виявленої причини захворювання. Схема лікування при різних видах цервіціта:
- При грибковому ураженні – використовують антімікотікі: внутрішньо Флуконазол, у піхву – таблетки Натаміцину, свічки з эконазолом;
- При хламідійної інфекції – призначають комбінацію декількох антибіотиків (Тетрациклін Азитроміцин) на строк не менше 21-го дня;
- При атрофічному запаленні допомагає введення в піхву свічок, кремів, гелів, що містять естріол (Дивігель);
- При бактеріальних інфекціях – лікування антибіотиками (свічки Неоміцин, Метронідазол), комбінованими протизапальними і антибактеріальними препаратами (Тержинан). Після санації призначаються свічки з корисними лактобактеріями для відновлення нормальної мікрофлори (Ацилакт).
Після затихання гострій стадії захворювання можливе застосування місцевих методів лікування. Ефективно використання кремів і свічок (тержинан). Рекомендується обробка слизових оболонок піхви і шийки матки розчинами нітрату срібла, хлорофіліпту або димексиду.
У запущених випадках захворювання, коли у слизовій оболонці шийки матки спостерігаються атрофічні зміни, показана місцева гормональна терапія (овестин), яка сприяє регенерації епітелію і відновленню нормальної мікрофлори піхви.
Консервативне лікування може не дати бажаних результатів у хронічній стадії цервіціта. У таких випадках лікар може рекомендувати хірургічне лікування (кріотерапія, лазеротерапія, діатермокоагуляція).
Для оцінки ефективності лікування проводиться контрольна кольпоскопія і виконуються лабораторні аналізи.
Терапія цервіціта спрямована на усунення першопричини патології. У цей же час здійснюється симптоматичне лікування, виконуються загальнозміцнюючі процедури.
В цілях придушення цервіціта активно використовуються препарати, які надають антибактеріальну або противірусну дію. При ураженні гонококової або стрептококовою інфекцією доцільний прийом антибіотиків. Це дозволяє усунути збудників патології, зупинивши розвиток запального процесу.
Для лікування активно застосовуються противірусні препарати. Вони ефективні при цервіциті, викликаному герпесом або вірусом папіломи.
Одним з найбільш популярних засобів для лікування є препарат «Тержинан». Він випускається у формі вагінальних свічок. Застосування супозиторіїв виявляє місцевий вплив на уражені тканини, за рахунок чого терапевтичний ефект багаторазово посилюється.
При лікуванні важливо дотримувати рекомендації фахівця, дотримуватися загальних правил та схеми прийому.
Призначаються одночасно з медикаментозною терапією. Ефективність заходів залежить від характеру захворювання та її збудників. Фізіотерапія сприяє зменшенню запального вогнища, прискоренню регенерації пошкоджених тканин, покращенню кровообігу в ураженій області.
Застосовуються такі методи:
- грязьові процедури;
- терапія лазером;
- електрофорез;
- УВЧ-терапія.
До хірургічного лікування вдаються переважно при хронічному цервіциті. При такій формі патології консервативні методи малоефективні. Маніпуляції можуть здійснюватися із застосуванням рідкого азоту, сфокусованого лазера, електричного струму.
Народні методи
Нетрадиційні способи терапії доповнюють медикаментозне або хірургічне лікування. Використовувати народні методи радять після попередньої консультації з лікарем. Самостійне лікування цервіціта народними засобами категорично забороняється при наявності симптомів ускладнень.
Методи терапії:
- Настій ромашки. Для приготування 2 ложки висушених квіток заливають 0,5 л тільки що закипілої води. Ємність з рідиною накривають кришкою і настоюють засіб 20-30 хвилин. Після цього ліки рекомендується процідити. Настоєм слід намочити тампон, ввести його в піхву на 15 хвилин. Повторювати процедуру дозволено не більше 3 разів на добу.
- Шавлія. Настій на основі даної трави використовується для спринцювання. Для приготування 2 ложки висушеного шавлії заливаються 400 мл окропу. Заварювати ліки краще в термосі на ніч. Готовий засіб проціджують і розводиться теплою водою у співвідношенні 1:1. Процедура виконується 4 рази на добу.
- Відвар з кори дуба. Представлене ліки характеризується вираженою антибактеріальною і протизапальною дією. Подрібнену кору (1 ложка) заливають 0,5 л окропу і варять 15 хвилин на повільному вогні. Після цього ліки проціджують, остуджують. Застосовується для спринцювання 3 рази в день.
- Трав’яний відвар. Для приготування змішуються в однаковій кількості шавлія, плоди ялівцю, квітки пижма. Суміш доповнюється листям евкаліпта, деревієм, шишками вільхи. 2 ложки отриманого рослинної сировини заливають 250 мл окропу і кип’ятять 10 хвилин. Після цього складу остуджують, проціджують і щодня випивають по 1 склянці на кілька рівномірних прийомів. Для поліпшення смакових якостей радять додавати мед.
- Відвар календули. Ліки характеризується вираженою протизапальною дією. Засіб застосовується для спринцювання. Для приготування рідини 3 ложки квіток заливаються 0,5 л окропу. Склад повинен настоятися кілька годин, після чого його розводять такою ж кількістю чистої води.
- Таким чином, лікування цервіціта здійснюється з використанням різних методів, вибір яких залежить від особливостей перебігу хвороби у конкретного пацієнта.
Профілактика
Після усунення цервіціта дуже важливо дотримувати ряд правил, що запобігають повторне розвиток хвороби. Ризик рецидивів значно підвищується при невиконанні профілактичних заходів. Дотримання наведених нижче рекомендацій дозволяє не тільки запобігти повторне розвиток цервіціта, але і суттєво знизити ризик інших гінекологічних хвороб.
Профілактичні заходи:
- регулярний огляд у гінеколога;
- запобігання абортів та хірургічних операцій на репродуктивних органах;
- застосування немедикаментозних методів контрацепції;
- зменшення кількості статевих партнерів;
- підвищення імунітету;
- регулярні фізичні навантаження;
- повноцінне харчування;
- своєчасне лікування інфекційних захворювань;
- дотримання норм інтимної гігієни.
Профілактика цервіціта обов’язкова при хронічній формі або при наявності підозр на онкологічні захворювання.
При своєчасно розпочатому лікуванні можна усунути симптоми цервіціта, не допустити його переходу в хронічне захворювання, появи ускладнень. Профілактика полягає в попередженні зараження ІПСШ.
Необхідно утримуватися від випадкових сексуальних контактів, використовувати бар’єрну контрацепцію. Запобігти травми шийки матки можна, відмовившись від абортів. При необхідності переривання вагітності безпечніше провести процедуру на ранньому терміні медикаментозним способом.
Попередити захворювання можна, якщо своєчасно виявляти і лікувати будь-інфекції статевих органів, ендокринні порушення. Необхідно також уникати випадкових статевих зв’язків, використовувати контрацепцію для профілактики абортів.
В разі своєчасної діагностики та призначення адекватного лікування запальний процес у шийці матки може бути повністю ліквідована, і жінка може завагітніти і народити здорову дитину.
Профілактичними заходами для будь-якого запального захворювання жіночої сечостатевої системи є упорядкована статеве життя, захищений секс, здоровий спосіб життя і регулярні візити до гінеколога.
Небезпека цервіціта у вагітних
Цервіцит пов’язаний з руйнуванням слизової пробки, що захищає матку від проникнення інфекції з піхви. Ймовірність захворювання і переходу запального процесу в хронічну форму збільшується з-за неминучого зниження імунітету у цей період (це запобігає відторгнення плоду).
При наявності цервіціта у вагітних зростає ризик виникнення таких ускладнень, як викидень, передчасні пологи. Можливе зараження плоду, що призводить до неправильного розвитку, появи каліцтв, внутрішньоутробної загибелі, смерті новонародженого в перші місяці життя.
Велику загрозу цервіцит представляє на ранніх термінах вагітності, коли у плода формуються органи і системи. Найчастіше у жінки відбувається викидень. Якщо гострий цервіцит виникає в середині або наприкінці вагітності, у дитини можуть з’явитися гідроцефалія, захворювання нирок та інших органів.


